La epilepsia
¿Qué es la epilepsia? O ¿Qué son las epilepsias?
La epilepsia es un desorden neurológico que se diagnostica después de dos o más crisis recurrentes. Cualquiera con cerebro tener una crisis, sin embargo, una sola crisis no es suficiente para que se diagnostique epilepsia. La epilepsia es uno de los desordenes neurológicos crónicos más comunes. Según datos de la Organización Mundial de la Salud se estima que en el mundo hay unos 50 millones de personas que tienen epilepsia, aunque hoy en día hablamos de unos 65 millones, alrededor del 0,8-1%. En España se estima que hay unas 450.000 personas que tienen epilepsia. Actualmente existen más de 130 epilepsias reconocidas, con una presentación clínica clara, y por eso se habla de las epilepsias.
La epilepsia no es un problema psicológico, no es una enfermedad mental y no es contagiosa. En el cerebro hay miles de millones de neuronas que transmiten señales químicas y eléctricas. Cuando se produce una descarga eléctrica excesiva y repentina que interrumpe la actividad normal de las neuronas, ocurre una crisis epiléptica.
Las crisis pueden alterar el estado de alerta y provocar movimientos involuntarios, espasmos, sensaciones extrañas o convulsiones. La localización de la descarga en el cerebro determina la forma en que se manifiesta la epilepsia. La frecuencia de las crisis varía entre dos extremos muy distantes: pueden ser muy esporádicas o pueden ocurrir varias veces al día. Cuando la persona responde correctamente al tratamiento farmacológico, es posible que pueda llevar una vida plena, sin crisis.
Aunque la epilepsia se pueda presentar en cualquier etapa de la vida, es más frecuente en la niñez y en la vejez. En el 65-70% de los casos, las crisis se pueden controlar con medicación.
¿Qué es una crisis epiléptica?
Los ataques epilépticos tienen su causa en el funcionamiento del cerebro, que de forma repentina produce una descarga eléctrica muy breve, anormal y excesiva. Hay muchos tipos de crisis, en función del área donde empieza la descarga (el foco), aunque luego puede extenderse a todo el cerebro.
La manifestación de las crisis es muy variada: la persona puede sentir pinchazos, olores, sonidos, miedo, distorsión de los estímulos sensoriales, movimientos de la cabeza o de las extremidades, perder la consciencia y convulsiones.
Algunas personas experimentan el aura, un aviso de que en breve tendrán un ataque. El aura es en sí una crisis parcial simple (ver Tipos de crisis), que se puede manifestar como una sensación extraña en el estómago, hormigueo, zumbidos en los oídos o una intensa emoción. Mucha gente no se da cuenta de que tiene auras hasta que revisa los síntomas de su epilepsia con un médico. Eso puede ayudar también a localizar el foco de la crisis y al paciente, puede que le permita tomar precauciones para cuando la crisis ocurra.
Habitualmente, las crisis duran entre unos pocos segundos y uno o dos minutos. El período que sigue a una crisis, llamado “post-ictal”, varía en función del tipo de ataque, su intensidad y la duración.
La clasificación de las crisis
La clasificación es meramente descriptiva, pero es fundamental para determinar el tipo de tratamiento farmacológico.
Para entender cómo se clasifican las crisis es necesario comprender cómo funciona el cerebro. El cerebro es como un equipo de trabajo, cada uno tiene una función específica. Una parte del cerebro se encarga de ver, otra del movimiento, otra del habla, el olfato o el gusto. Todas las partes se comunican a través de una red de células que se llaman neuronas, que emiten pequeñas descargas eléctricas que se mueven según patrones que son comparables a la electricidad que va en un cable.
En 2017 la ILAE (International League Against Epilepsy) clasificó las crisis en tres categorías: Focales, Generalizadas y de Inicio desconocido.
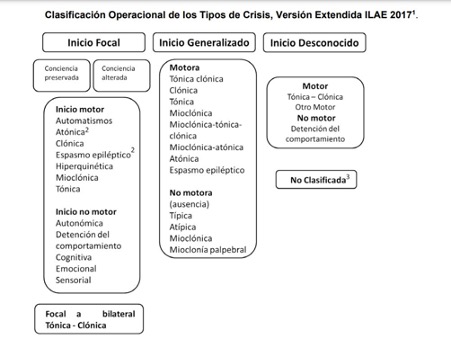
Crisis generalizadas
Suponen una descarga generalizada que afecta a ambos hemisferios del cerebro a la vez.
Hay varios tipos de crisis de inicio generalizado como se puede ver, pero la más conocida motora es la crisis tónico-clónica (convulsión). Empieza con pérdida de consciencia, una fase tónica (rigidez corporal) algunas veces acompañada con un grito, provocado por la expulsión del aire a través de la garganta, que también se contrae, y caída. En la fase siguiente, clónica, empiezan a sacudir las 4 extremidades. La piel se puede poner de color azul o morado porque la respiración es irregular. Se produce una gran cantidad de saliva, se puede morder la lengua y/o la parte interna de las mejillas y puede que se pierda el control de esfínteres, pero no siempre pasa. Al terminar la crisis es muy normal que la persona tenga un dolor de cabeza, confusión, fatiga o sueño, cada uno necesita su propio tiempo para recuperarse bien.
Aunque las crisis parezcan eternas no suelen durar más de uno o dos minutos. Si la crisis dura más de 5 minutos o la persona tiene más de una en un breve periodo de tiempo entonces se trata de una emergencia. Habrá personas que tengan medicina de rescate para frenar la/s crisis o si no habría que llamar una ambulancia.
La más conocida no motora es la crisis de ausencia, aunque a veces es muy difícil reconocerla. Consiste en breves episodios de pérdida de consciencia, normalmente de entre 5 y 30 segundos, que empiezan sin aviso y terminan súbitamente, dejando a la persona en estado de alerta. Muchas veces se asocian a este tipo de crisis movimientos repetitivos como tocar el pelo o parpadear.
Una persona puede tener hasta 100 ausencias, o más, al día. Sin tratamiento pueden interferir en el aprendizaje ya que suelen iniciarse en la infancia, aunque también pueden desaparecer en la adolescencia.
Las crisis tónicas son aquellas que están asociadas a movimientos rígidos y repentinos del cuerpo, incluyendo piernas y brazos. Son más comunes durante el sueño, aunque pueden pasar a cualquier hora del día, depende del tipo de epilepsia.
Las crisis clónicas son cuando partes de, o todo, el cuerpo, en general, se sacuden sin control repetidamente.
Las crisis mioclónicas son sacudidas breves e intensas de ciertos grupos de músculos como los del cuello, los hombros, los brazos o las piernas. Lo habitual es que afectan a los dos lados del cuerpo a la vez. Mucha gente que no tiene epilepsia suele tener movimientos similares a las mioclonías en el momento en que se está durmiendo.
Las crisis atónicas suelen empezar en la niñez, consisten en la pérdida repentina del tono muscular, cierre de los ojos y a veces sacudidas de cabeza. La persona se cae al suelo, por ello estas crisis pueden causar muchas heridas.
Crisis focales
Este tipo de crisis se da cuando la descarga excesiva aparece en sólo una parte del cerebro, el foco. Los síntomas dependen del área que esté afectada, y se dividen en conciencia preservada (sin pérdida de consciencia) y conciencia alterada (con pérdida del conocimiento). Si una crisis empieza como focal pero luego se extiende a todo el cerebro, se llama “secundariamente generalizada”. La crisis empieza con síntomas leves, pero luego se convierte en tónico-clónica.
Las crisis focales de conciencia preservada, (antes parciales simples) no suponen pérdida de consciencia, y suelen permitir a la persona darse cuenta de cómo son. Pueden ser solo una sensación rara (como un hormigueo), una sacudida brusca de una extremidad o parte del cuerpo, o un gesto raro en la cara. Es posible que los sentidos se pueden ver afectados.
Las crisis focales de conciencia alterada (antes parciales complejas) son entre las focales las más comunes, tanto en niños como en adultos. Incluyen pérdida de consciencia y pueden estar precedidas por crisis cortas (auras) y sensaciones, como miedo, déjà vu o náuseas, dependiendo de la región del cerebro donde se origina.
La persona puede parecer perdida y confusa, y son muy habituales los movimientos repetitivos como golpear las palmas o masticar, hacer o decir cosas sin sentido e incluso pelear contra un “enemigo” imaginario. Después de la crisis no habrá recuerdo de ninguno de esos síntomas, y se experimenta cansancio y confusión.
Las crisis de inicio desconocido suelen ser tónico-clónicas o ausencias, aunque deja pie a muchos tipos distintos dependiendo de la región/regiones del cerebro afectado.
¿La epilepsia es hereditaria?
Algunos tipos de epilepsia tienen como trasfondo un patrón hereditario. Las más comunes son las que empiezan en la infancia o la adolescencia. Algunas personas con enfermedades poco frecuentes tienen epilepsia como uno de los demás síntomas. Cuando la epilepsia es la única enfermedad, hay una posibilidad muy muy baja de que se transmita a los hijos.
Tratamiento
La principal opción para el tratamiento de la epilepsia es la terapia con fármacos antiepilépticos (FAEs). En el último cambio de vocabulario refieren a FAEs como medicinas anti crisis (ASM Anti seizure medication en inglés). El objetivo es lograr un equilibrio entre el control de las crisis y los efectos secundarios. La medicación debe ser individualizada, y es muy importante que el paciente pueda discutir con su médico las opciones para el tratamiento. Al principio se puede tardar bastante tiempo en ajustar la dosis antes de alcanzar un resultado óptimo, pero si hay control merecerá la pena. Si se controlan las crisis durante cinco años, sin tener ninguna crisis “sorpresa” se puede considerar la retirada de la medicación, pero siempre bajo vigilancia médica.
El 30% de personas no responden bien a los fármacos, lo que se llama Epilepsia Refractaria. En estos casos se pueden buscar otras formas de intentar controlar las crisis, aunque sigue siendo muy complicado.
Si fracasan con la terapia con FAEs, ciertas epilepsias se pueden controlar con cirugía, o por lo menos considerarse para una cirugía. Suelen ser epilepsias con el foco muy localizado, sobre todo si se trata de una lesión (infarto, malformación, displasia etc). El objetivo de la cirugía es quitar esa zona del cerebro desde donde se inician las crisis, el foco epileptógeno. Actualmente sólo son candidatos para cirugía entre el 2% y el 5% de los casos, pero con tanto avance e investigación cada día están encontrando más vías de hacerlo.
Las callosotomías se practican en epilepsias más graves como es el Síndrome de Lennox-Gastaut, separa los hemisferios para que la actividad epiléptica no generalice, pero no siempre son efectivas o con el tiempo dejan de funcionar.
Otra posibilidad de tratamiento es la Dieta Cetogénica, consistiendo en sustituir los hidratos de carbono por grasas, que se convierten en la principal fuente de energía. Puede ser complicado al principio, sobre todo hasta que los padres aprendan bien como manejar los alimentos, para mantener un estado de cetosis. Sin embargo, está resultando muy eficaz en ciertas epilepsias, en especial las de la infancia, y tiene menos efectos secundarios que los fármacos.
Toda dieta precisa del control de su neurólogo y un nutricionista, para asegurar el equilibrio de la dieta.
El estimulador del nervio vago es otra opción de tratamiento, tampoco adecuado para todos. Es un pequeño generador colocado en la pared torácica que manda señales eléctricas, de forma pautada, al cerebro a través del nervio vago. La idea es producir un cambio en la neurotransmisión y así evitar o reducir crisis. El paciente, o los padres, disponen de un imán para poderlo parar en caso necesario, o para poder utilizarlo para frenar una crisis antes de que se agrave.
Existen cada vez más nuevas técnicas buscando ese ansiado control de las crisis, estimulación cerebral profunda con electrodos, o estimulación magnética transcraneal, incluso terapia génica. Con la aparición de más y más epilepsias, y más posibilidades de saber la causa, (se estima que actualmente existen más de 130 epilepsias diagnosticadas), la investigación, buscando nuevas terapias, está en auge.
Epilepsia y embarazo
Las mujeres en edad fértil pueden tener hijos perfectamente. Como existen algunos fármacos que no son óptimos para la salud del feto y el embarazo, el ácido valproico por ejemplo, es fundamental planificar la maternidad y tomar ácido fólico antes de quedarse embarazada, para minimizar los riesgos. Durante el embarazo se debería realizar un control coordinado entre el ginecólogo y el neurólogo, para poder seguir con más atención durante todo el proceso.
El parto puede ser de cualquier otra mujer, tener epilepsia no cambia nada en este sentido. Para la lactancia hay que controlar los niveles de concentración de la medicación en la leche, pero combinando bien la toma del FAE y el momento en que se da de mamar, no debería haber ningún problema.
¿Qué restricciones puede suponer la epilepsia en la vida cotidiana?
La mayoría de las personas con epilepsia puede llevar una vida plena como todas las demás personas: ir al colegio, estudiar una carrera, trabajar, jugar a varios deportes, enamorarse, tener amigos, tener hijos y viajar entre tantas otras cosas. Hay ciertos consejos que se deben atender para no arriesgarse como dormir bien por la noche (o completar con una siesta), no tomar alcohol, no meterse al mar o a la piscina solo, si no están las crisis controladas, y dependiendo del tipo y frecuencia de las crisis, no conducir.
En cuanto a restricciones laborables, no está permitido desempeñarse en situaciones en las que se pueda poner en riesgo la vida de los demás, tales como conductor de transporte público, controlador aéreo, bombero o cirujano.
Las limitaciones más grandes vienen del rechazo social, los mitos y los prejuicios, porque no se conoce la epilepsia. Y por eso nace ¡Purple Day!